W odróżnieniu od innych zmysłów, np. wzroku, słuchu, węchu, które mają jeden wyspecjalizowany narząd, na układ równowagi składa się współdziałanie kilku narządów zmysłu:
- narządu przedsionkowego, inaczej błędnikowego zlokalizowanego w uchu wewnętrznym
- narządu wzroku
- zmysłu czucia głębokiego, którego receptory wrażliwe na ucisk, rozciąganie, napięcie znajdują się w mięśniach, ścięgnach, torebkach stawowych, naczyniach i narządach wewnętrznych.
Informacje z tych różnych receptorów przekazywane są do ośrodków w centralnym układzie nerwowym, w których – po ich analizie i integracji – generowane są bodźce dla efektorów głównie mięśni okoruchowych i mięśni szkieletowych, wpływając na ich czynność tak, aby umożliwić stabilizację spojrzenia i zachowanie równowagi w różnych położeniach głowy i/lub ciała.
Przyczyny zaburzeń równowagi i ich objawy.
Kliniczne objawy sygnalizujące zaburzenia w układzie równowagi to zawroty głowy (objaw subiektywny) oraz objawy obiektywne wynikające ze zmian w poszczególnych grupach mięśni tj. oczopląs (mimowolny ruch gałek ocznych) i zaburzenia równowagi. W zależności od lokalizacji uszkodzenia w obrazie klinicznym mogą dominować różne objawy, o różnym nasileniu.
Określenie cech występujących objawów charakterystycznych dla uszkodzenia części obwodowej (otologicznej) czy ośrodkowej (neurologicznej) układu równowagi pozwala ukierunkować dalszą diagnostykę w celu ustalenia, czy zawroty głowy są wynikiem choroby organicznej czy zaburzeń czynnościowych, czy uszkodzenie wystąpiło w części obwodowej czy ośrodkowej, czy jest wynikiem uszkodzenia innych narządów współdziałających w zachowaniu równowagi – narządu wzroku, układu nerwowo-mięśniowego, układu kostno-stawowego.
Zawrót głowy jest to iluzja ruchu, najczęściej wirowego (otoczenia lub osoby, która go doświadcza) – czyli rzeczywiste vertigo, bądź falowanie, kołysanie, ściąganie w bok, zapadanie się, określane jako dizziness. Mogą towarzyszyć temu inne nieprzyjemne i niepokojące dolegliwości np.: nudności, wymioty, zaburzenia słuchu, bóle głowy i zaburzenia równowagi.
Zawroty głowy mogą być objawem schorzeń i zjawisk patologicznych o bardzo zróżnicowanej etiologii i o rozmaitym umiejscowieniu. Przyczyny zawrotów głowy, ze względu na lokalizację uszkodzenia, ogólnie dzielimy na:
- przyczyny obwodowe, związane z uszkodzeniem przedsionka i/lub części nerwu VIII przedsionkowo-ślimakowego, np. choroba Meniere’a, zapalenie neuronu przedsionkowego, nagłe wypadnięcie funkcji ucha wewnętrznego.
- przyczyny pozaobwodowe, inaczej ośrodkowe, związane z uszkodzeniem struktur w obrębie OUN (mózgu, móżdżku, rdzenia kręgowego, pnia mózgu i licznych połączeń nerwowych między tymi ośrodkami).
Uszkodzenie takie może być skutkiem zaburzeń krążenia podstawno-kręgowego, zmian naczyniowych, rozrostowych, demielinizacyjnych, pourazowych i polekowych. Należy także wspomnieć o chorobach ogólnoustrojowych, które mogą mieć negatywny wpływ na funkcję układu równowagi i powodować zawroty głowy. Należą do nich m.in. nadciśnienie tętnicze, cukrzyca, zaburzenia hormonalne, zaburzenia gospodarki jonowej lub tłuszczowej.
Coraz większym problemem stają się zawroty głowy i zaburzenia równowagi u osób w wieku podeszłym, gdyż są one wynikiem złożonego procesu zwyrodnieniowego dotyczącego niemal wszystkich elementów zmysłu równowagi.
Diagnostyka zaburzeń równowagi
Rozpoznanie przyczyn zaburzeń zmysłu równowagi z powodu ich różnorodności, tak co do natury, jak i lokalizacji, jest trudne, a niekiedy niemożliwe z dostateczną pewnością, pomimo zastosowania specjalistycznych badań diagnostycznych.
Wstępną i bardzo ważną częścią ustalania rozpoznania jest wywiad. Rozmowa z pacjentem pozwala niekiedy stwierdzić konkretną przyczynę zawrotów głowy lub przynajmniej odpowiedzieć na pytanie: czy są to zawroty pochodzenia obwodowego czy pozaobwodowego. W wywiadzie pacjent pytany jest o charakterystykę zawrotów (vertigo czy dizziness), ich intensywność, czas ich trwania, objawy towarzyszące zawrotom, dotychczas przebyte choroby, urazy, warunki pracy, stosowane leki, ew. używki. Im więcej konkretnych informacji, tym szybsze ukierunkowanie diagnostyki, szybsze rozpoznanie i skuteczniejsze leczenie.
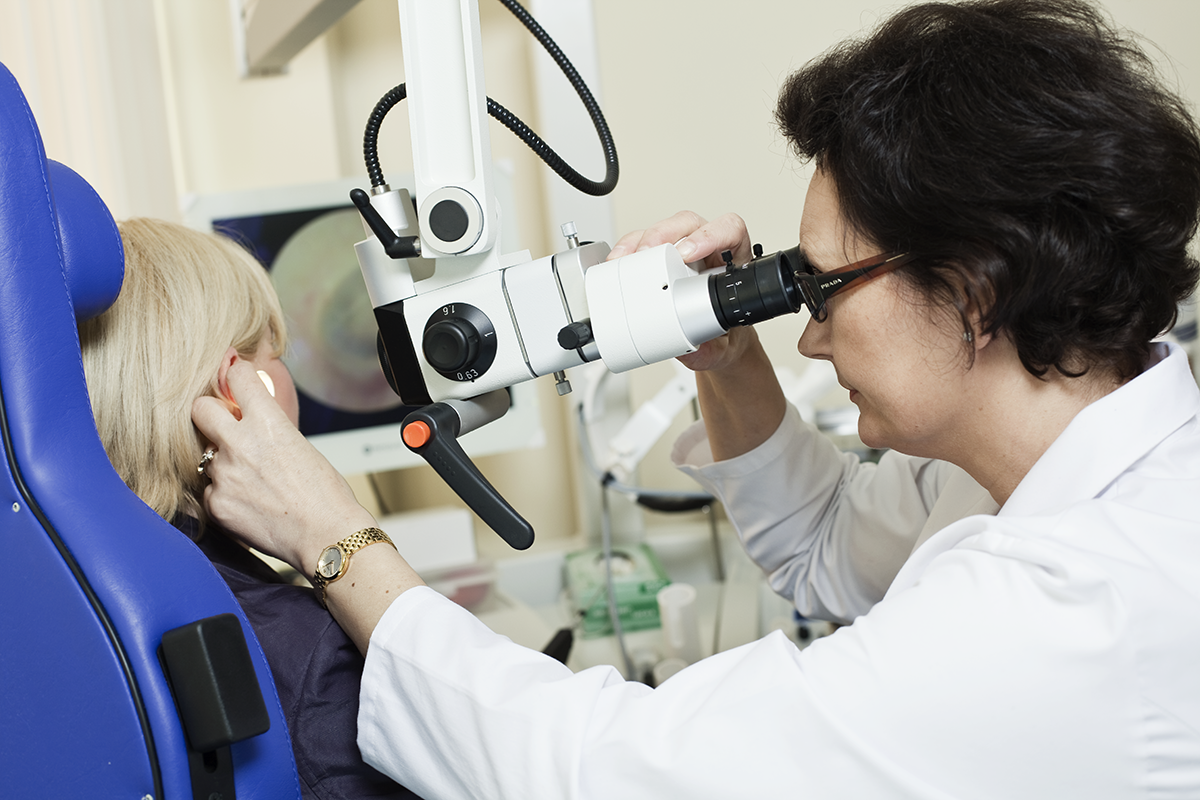
Podstawą rozpoznania jest również badanie fizykalne, na które składa się badanie otoskopowe, orientacyjne badanie słuchu za pomocą stroików, badanie oczopląsu samoistnego w okularach Frenzla, orientacyjne badania zaburzeń równowagi w testach statycznych i dynamicznych.
Ewentualne nieprawidłowości ułatwiają ostateczne rozpoznanie, jednak brak odchyleń od normy w trakcie badania nie oznacza nieistnienia patologii i nie zwalnia lekarza od dalszej diagnostyki. Do badań dodatkowych należą: elektro- i wideonystagmografia (ENG i VNG – badanie oczopląsu samoistnego, indukowanego), audiometria tonalna, impedacyjna, badanie potencjałów słuchowych z pnia mózgu (ABR), posturografia statyczna i dynamiczna (obiektywne badanie zaburzeń równowagi), badanie radiologiczne kręgosłupa szyjnego i kości skroniowych, tomografia komputerowa głowy, badanie metodą rezonansu magnetycznego głowy i/lub kręgosłupa szyjnego, badania ultrasonograficzne tętnic szyjnych i kręgowych, ew. badanie przepływów w tętnicach mózgowych – tzw. Doppler przezczaszkowy. Pacjent z zawrotami głowy wymaga interdyscyplinarnej diagnostyki, wielospecjalistycznych konsultacji i często interdyscyplinarnego leczenia.
Leczenie zawrotów głowy
Podstawą w leczeniu zawrotów głowy jest dopasowanie terapii do etiologii występujących objawów. Charakter leczenia można rozróżnić na 3 podstawowe schematy:
- Leczenie objawowe stosowane doraźnie mające na celu złagodzić lub usunąć odczuwane objawy, gdzie wykorzystuję się lei o działaniu przeciwzawrotowym, przeciwwymiotnym oraz leki uspokajające.
- Leczenie przyczynowe, odnoszące się do terapii chorobowy wywołujących zawroty.
- Rehabilitację następstw uszkodzenia układu przedsionkowego.
Leczenie objawowe stosowane jest możliwe krótko i połączone jest jednocześnie z diagnozowaniem przyczyn zawrotów głowy. Ustalenie przyczyny występowania zawrotów jest kluczowe, gdyż pozwala włączyć farmakoterapię ukierunkowaną pozwalającą zmniejszyć lub całkowicie wyeliminować występowanie zawrotów głowy.
W doraźnej farmakoterapii wykorzystuje leki o działaniu ośrodkowym do których zalicza się takie grupy terapeutyczne jak: leki przeciwlękowe wykazujące działanie uspokajające oraz sedatywne ze względu na fakt częstego towarzyszenia zawrotom głowy uczucia lęku.
Leki przeciwhistaminowe (tzw. leki I generacji), które działają silnie hamująco na ośrodek wymiotny w rdzeniu przedłużonym i odruchy błędnikowe, a ponadto hamują aktywność ośrodków podkorowych OUN, co również ma zastosowanie w leczeniu objawowym zawrotów głowy.
Leki naczynioaktywne stosowane w przewlekłej terapii zawrotów głowy głównie w skojarzaniu z innymi lekami. Efekt terapeutyczny wpływa na poprawę krążenia mózgowego i lepszego natlenowania komórek, co pośrednio dotyczy naczyń błędnika. Wykorzystywane są równe grupy terapeutyczne takie jak:
- Leki rozszerzające naczynia krwionośne (np. cynaryzyna, flunaryzyna),
- Leki, które poza rozszerzeniem naczyń hamują agregację płytek krwi (np. nicergolina),
- Leki, które podobnie jak uprzednio wymienione substancje rozszerzają naczynia, ale również zmniejszające zdolność czerwonych krwinek do ich agregacji i adhezji przyczyniając się ułatwienia przepływu krwi (pentoksyfilina).
- Leki o złożonym mechanizmie działania: betahistyna lub ondansetron. Aktywność tych leków związana jest z ich wpływem na receptory.
Objawowe leczenie zawrotów głowy ma zwykle charakter doraźny, gdyż pomaga znieść odczuwane objawy, jednakże kluczowe jest rozpoznanie przyczyny występowania zawrotów głowy i terapia choroby pierwotnej, której to towarzyszą zawroty głowy.



















 Celem zabiegu jest stworzenie drogi ewakuacji wydzieliny i wentylacji ucha poprzez umieszczenie w jamie bębenkowej drenu z tworzywa sztucznego. Przed założeniem drenu nacinana jest błona bębenkowa i usuwany jest zalegający płyn, a jama bębenkowa płukana jest lekami działającymi miejscowo. Następnie zakładany jest dren wentylacyjny. Ma on kształt szpulki od nici. Jego rozmiar i rodzaj dobierany jest w zależności od rodzaju wysięku, stanu błony bębenkowej oraz innych czynników mogących mieć wpływ na proces gojenia się ucha środkowego.
Celem zabiegu jest stworzenie drogi ewakuacji wydzieliny i wentylacji ucha poprzez umieszczenie w jamie bębenkowej drenu z tworzywa sztucznego. Przed założeniem drenu nacinana jest błona bębenkowa i usuwany jest zalegający płyn, a jama bębenkowa płukana jest lekami działającymi miejscowo. Następnie zakładany jest dren wentylacyjny. Ma on kształt szpulki od nici. Jego rozmiar i rodzaj dobierany jest w zależności od rodzaju wysięku, stanu błony bębenkowej oraz innych czynników mogących mieć wpływ na proces gojenia się ucha środkowego.