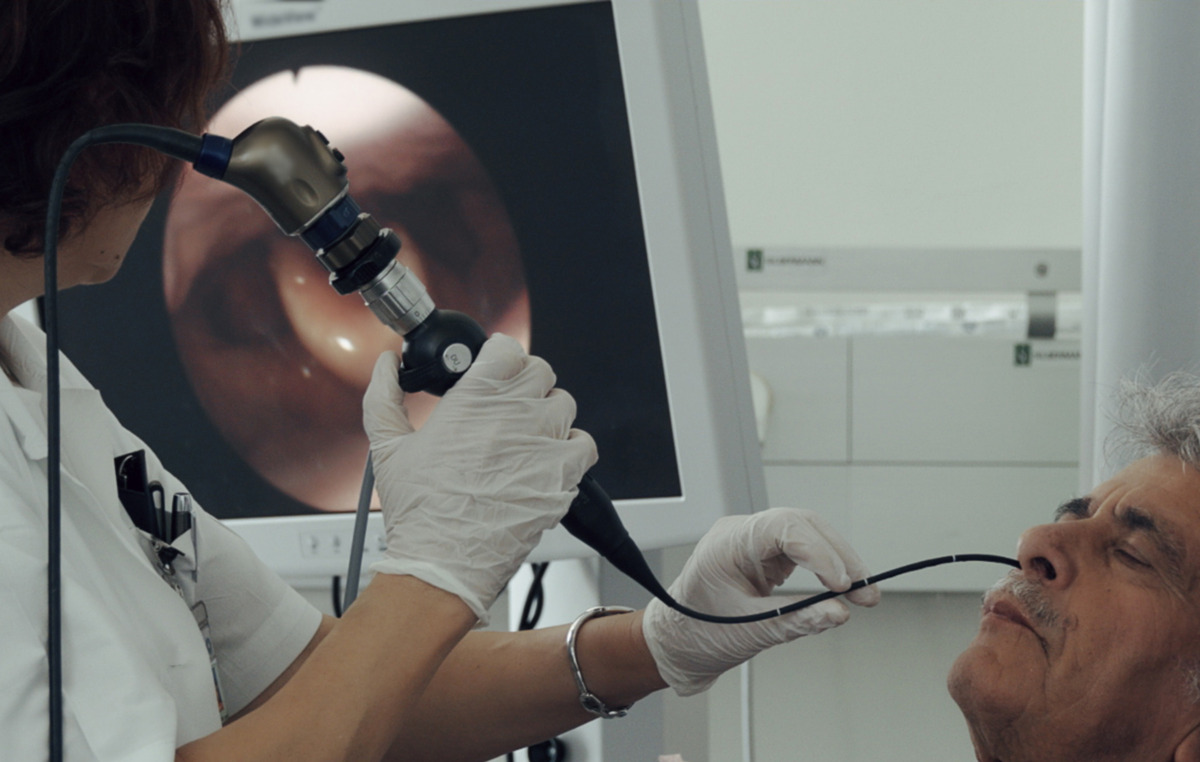
Fiberoskopia i wideoendoskopia to dwie metody diagnostyczne, które wykorzystują endoskopy do badania wnętrza ciała. Fiberoskopia jest badaniem nowocześniejszym od endoskopii i bazuje na tej samej technologii, więc często nazwy te używane są zamiennie. Główna różnica między nimi polega na tym, że w fiberoskopii obraz jest przekazywany poprzez światłowody, a w wideoendoskopii poprzez kamerę. Fiberoskopia wykorzystuje endoskop, który jest wykonany z cienkich włókien szklanych, które przenoszą światło. Obraz jest tworzony przez układ soczewek i wyświetlany na ekranie. Fiberoskop jest bardziej elastyczny i pozwala na dotarcie do trudniej dostępnych miejsc. Fiberoskopia jest często wykorzystywana do badania nosa, gardła i krtani. W wideoendoskopii dzięki endoskopowi wyposażonemu w kamerę obraz jest przesyłany do monitora w czasie rzeczywistym, co pozwala lekarzowi na dokładne obejrzenie badanych struktur. Wideoendoskopia jest często wykorzystywana do badania górnych dróg oddechowych.
Obydwa typy badań wykonywane są w gabinecie laryngologicznym przez lekarza specjalistę. Pozwalają one lekarzowi na dokładne obejrzenie wnętrza nosa, gardła i krtani.
Jak przygotować się do badania?
W przypadku badań endoskopowych gardła, nosa i krtani nie ma konieczności specjalnego przygotowania. Pacjent powinien jednak pamiętać, aby przed badaniem nie jeść, ani nie pić przez co najmniej 2 godziny. Należy również unikać spożywania alkoholu i palenia papierosów na co najmniej 24 godziny przed badaniem. Warto również zabrać ze sobą wyniki wcześniej wykonanych badań.
Przebieg badania wideoendoskopowego
Badanie wideoendoskopowe jest bezbolesne i trwa zazwyczaj kilka minut. Lekarz wprowadza endoskop do nosa lub jamy ustnej. W przypadku nasofiberoskopii lekarz wprowadza endoskop przez nos do krtani. Podczas badania lekarz ocenia m. in. na stan błony śluzowej nosa, gardła i krtani, zwraca uwagę na obecność zmian chorobowych, takich jak polipy, guzy, stany zapalenie.
Czy badanie wideoendoskopowe boli?
Badanie wideoendoskopowe jest bezbolesne, ale może być nieprzyjemne. Pacjent może odczuwać uczucie ucisku lub drapania w nosie lub gardle.
Zalety badań wideoendoskopowych
Badania wideoendoskopowe mają wiele zalet, w tym:
- Dokładność diagnostyki – endoskop pozwala lekarzowi na dokładne obejrzenie wnętrza nosa, gardła i krtani, co pozwala na wykrycie nawet niewielkich zmian chorobowych.
- Możliwość pobrania materiału do badania histopatologicznego – w przypadku podejrzenia nowotworu lekarz może pobrać materiał do badania histopatologicznego.
- Możliwość wykonania zabiegów – endoskop może być wykorzystywany do wykonywania drobnych zabiegów, takich jak usuwanie polipów lub zamykanie naczyń krwionośnych.
Badanie wideoendoskopowe u dzieci
Badanie wideoendoskopowe jest bezpieczną i skuteczną metodą diagnostyczną, która może być wykonywana również u dzieci. Badanie to pozwala lekarzowi na dokładne obejrzenie wnętrza nosa, gardła i krtani dziecka.
Przygotowanie dziecka do badania
Przed badaniem dziecko powinno być spokojne i zrelaksowane. W tym celu można:
- Wytłumaczyć dziecku, na czym polega badanie i jak będzie przebiegało.
- Zabrać dziecko na spacer lub do parku, aby rozładować jego energię.
- Pozwolić dziecku na obejrzenie endoskopu i dotknięcie go.
Przebieg badania jest podobny jak u osób dorosłych. Dla zapewnienia komfortu, dziecko może usiąść na kolanach rodzica. Lekarz wprowadza endoskop przez nos lub jamę ustną. Badanie trwa zazwyczaj kilka minut. Dziecko może odczuwać uczucie ucisku lub drapania w nosie lub gardle. W przypadku wystąpienia bólu lekarz może podać dziecku znieczulenie miejscowe.
Oto kilka wskazówek, które mogą pomóc w przygotowaniu dziecka do badania wideoendoskopowego:
- Powiedz dziecku, że badanie jest potrzebne, aby lekarz mógł mu pomóc.
- Wyjaśnij dziecku, że badanie nie będzie bolało, ale może być nieprzyjemne.
- Przyprowadź dziecko na badanie z osobą towarzyszącą, która będzie mogła go uspokoić i pomóc mu zachować spokój.
Koszt badania wideoendoskopowego
Koszt badania wideoendoskopowego zależy od rodzaju wykonywanego badania i placówki medycznej, w której jest wykonywane. Zazwyczaj koszt badania wideoendoskopowego waha się od ok. 200 do 400 złotych.
Badania wideoendoskopowe są nowoczesną i skuteczną metodą diagnostyczną wykorzystywaną w laryngologii, są bezbolesne i mają wiele zalet, w tym dokładność diagnostyki, możliwość pobrania materiału do badania histopatologicznego oraz możliwość wykonania drobnych zabiegów.